Warum ist Vitamin D so wichtig?
Vitamin D ist eine Substanz, die der menschliche Körper an vielen Stellen und für viele Zwecke benötigt, so verfügen nahezu alle Körperzellen über Vitamin D-Rezeptoren. Es spielt unter anderem eine Rolle bei der Regulation zahlreicher Prozesse wie dem Erhalt von Knochen und Muskeln durch die Regulation von Kalzium und Phosphor, bei der Steuerung und der Teilung von Zellen, im Immunsystem und bei verschiedenen Aufgaben des Gehirns.
Vitamin D gehört einerseits neben Vitamin A, E und K zu den fettlöslichen Vitaminen, wird aber nach neueren Erkenntnissen eher als Hormon eingestuft. Der Grund dafür ist, dass Vitamin D im Gegensatz zu den „anderen“ Vitaminen vom Körper unter Einwirkung von UV-B-Strahlung selbst synthetisiert wird, während seine Funktionen eine Verwandtschaft mit den Steroidhormonen aufweisen.
Bis ins Jahr 1970 war Vitamin D nur für den Knochenstoffwechsel bekannt, was sich aber 1971 mit der Entdeckung der aktiven Form des Vitamin D, dem Calcitriol durch Dr. Holick, dem bis heute wohl führenden Vitamin D-Forscher, änderte [1,2]. Vier Jahre später wurden die ersten Vitamin D-Rezeptoren (VDR) in verschiedenen Zellen gefunden [3]. Inzwischen sind Vitamin D-Rezeptoren in beinahe allen Zellen nachgewiesen worden.
Praktisch alle unsere Zellen verfügen über einen Vitamin D-Rezeptor, eine Art Schleuse, die dafür sorgt, dass das Vitamin D in seiner wirksamen Form in die Zellkerne gelangt und dort seine steuernde und regulierende Wirkung entfalten kann.

Warum ist Vitamin D-Mangel so weit verbreitet?
In Deutschland und Österreich ist in den Monaten von Oktober bis März keine Vitamin D-Produktion durch die UV-Exposition der Sonne möglich, da die Sonneneinstrahlung zu flach auf die Erdoberfläche bzw. die menschliche Haut auftrifft und somit der wirksame UV-B-Anteil durch den längeren Weg durch die Atmosphäre absorbiert wird. Dies wurde bereits 1988 von einem amerikanischen Forscherteam durch Messungen am 52. Breitengrad, auf dem auch Berlin liegt, nachgewiesen [1].
Doch auch von Anfang April bis Ende September kann ausreichend Vitamin D nur in einem max. Zeitfenster von 11 bis 15 Uhr (Hochsommer) auf der Haut synthetisiert werden. Je weiter man sich auf der Zeitachse vom Sonnenhöchststand (21. Juni) entfernt, desto kleiner wird dieses Zeitfenster und die Intensität der durchdringenden UV-B-Strahlung und schließt sich von Oktober bis März ganz. So kann in den Monaten April und September beispielsweise nur noch in der Mittagssonne ein wenig Vitamin D durch Sonnenbestrahlung getankt werden.
Durch die moderne Entwicklung der Städte, der Büroarbeit, Smog und neuerdings auch der Verlagerung von Freizeitaktivitäten in geschlossene Räume, kann die Sonne ihre von Natur gegebene Aufgabe nicht mehr ausreichend erfüllen: Die Menschen, z.B. in Deutschland, Österreich und der Schweiz, leiden in weiten Teilen an einem Vitamin D-Mangel. Besonders gefährdet sind Jugendliche und Senioren.
Wie hoch sollte der Vitamin D-Spiegel sein?
Ein seriöser Ansatz zur Bestimmung eines korrekten Vitamin-D-Spiegels ist die Dokumentation des Vitamin-D-Gegenspielers Parathormon (PTH), das wie Vitamin D für den Calciumstoffwechsel im Blut verantwortlich ist. Sinkt der Vitamin D-Spiegel im Blut und ist damit die Kalziumaufnahme aus dem Darm nicht mehr gewährleistet, steigt der Parathormonspiegel im Serum kompensatorisch an, wodurch vermehrt Kalzium aus den Knochen mobilisiert wird.
Die niedrigsten Parathormonwerte im unteren Drittel des Referenzbereichs finden sich bei Vitamin D-Spiegeln > 40 ng/ml, wie Ginde et al. bereits 2012 nachweisen konnten [2].
Einen eindrucksvollen Nachweis für die physiologische Untergrenze des Sonnenhormons im Blut erbrachten 2011 auch Hamburger Osteologen [3]. Anhand von Knochenbiopsien konnten sie zeigen, dass unterhalb von 30 ng/ml die Verkalkung des neu gebildeten Osteoids im Knochen nicht mehr gewährleistet ist. Die Folge ist eine Osteomalazie, die im Kindesalter als Rachitis bezeichnet wird und seit Einführung der allgemeinen Vitamin D-Supplementierung bei Säuglingen weitgehend verschwunden ist.
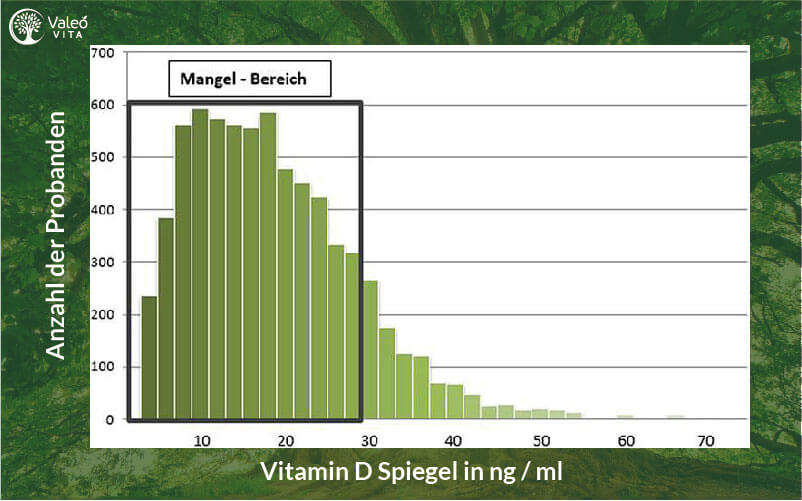
Dies sind nur zwei von zahlreichen Argumenten, die für einen neuen Grenzwert für Vitamin D-Mangel von 30 ng/ml sprechen, statt der bisher oft genannten 20 ng/ml. Wir schließen uns der internationalen Vitamin D-Forschung an und gehen im Folgenden von einem Vitamin D-Mangelgrenzwert von 30 ng/ml aus, wobei ein optimaler Vitamin D-Spiegel natürlich deutlicher höher anzusetzen ist.
Eine Publikation des Robert Koch Instituts (RKI) aus dem Jahr 2015 zeigt die Verschiebung der großen Mehrzahl der Werte in den Bereich des Vitamin D-Mangels [4]. Legt man den Referenzwert von 30 ng/ml an diese Ergebnisse an, so wiesen im Zeitraum von 2008-2011 lediglich knapp 12 % der repräsentativ ausgewählten erwachsenen Bürger in Deutschland einen regelrechten Vitamin D-Spiegel, von über 30 ng/ml auf.
Darum sollten Sie Vitamin D auch im Sommer einnehmen
Praktisch alle unsere Zellen verfügen über einen Vitamin-D-Rezeptor, eine Art Schleuse, die dafür sorgt, dass das Vitamin D in seiner wirksamen Form in die Zellkerne gelangt und dort seine steuernde und regulierende Wirkung entfalten kann [5].
Die Synthese des Sonnenhormons beginnt in der Leber aus dem Ausgangsstoff Cholesterol, einem Fett, das wegen seiner Beteiligung an der Arteriosklerose in einen schlechten Ruf geraten ist – zu Unrecht, wie wir inzwischen wissen. Die in der Leber gebildete Vorstufe wird dann mit dem Blutkreislauf in die Haut transportiert. Dort entsteht unter der Einwirkung des ultravioletten Anteils der Sonnenstrahlen (UV-B mit 290 bis 315 nm Wellenlänge) und zusätzlicher Wärmeeinwirkung Vitamin D, das Cholecalciferol.
Ein körpereigener Schutzmechanismus spaltet die Vorstufe des Vitamin D, bei zu hoher UV-Belastung durch die Sonne, in die inaktiven Abbauprodukte Lumisterol und Tachysterol auf, die keine direkte Vitamin-D-Wirkung besitzen. Eine Überdosierung oder Vergiftung mit Vitamin D durch Sonnenexposition allein ist daher nicht möglich.
Der endokrine Stoffwechsel über Leber und Nieren
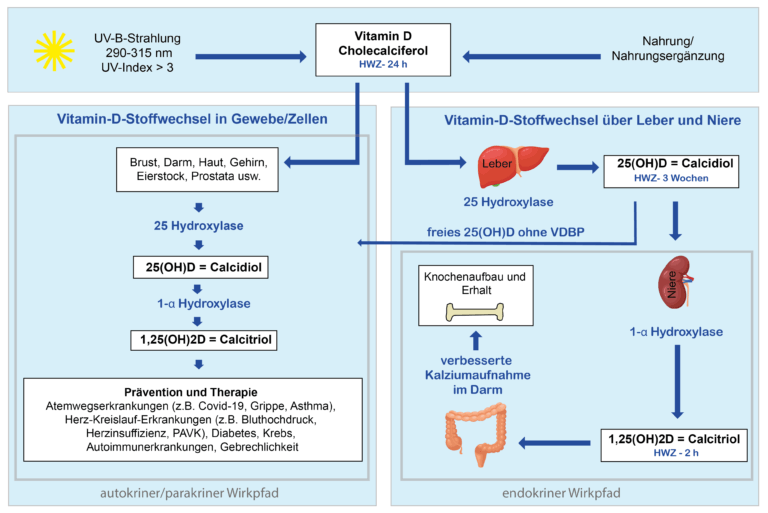
Sozusagen als Basis für den Vitamin-D-Stoffwechsel im Körper wird in der Leber Calcidiol gebildet, das anschließend in der Niere zu seiner aktiven Form, dem Calcitriol, weiterverarbeitet wird (siehe rechte Seite im Schaubild). Der Großteil des Calcidiols ist an ein sogenanntes Bindungsprotein gebunden und hat abgesehen vom Knochenstoffwechsel eine eher niedrige Stoffwechselaktivität.
Die Verstoffwechselung von Vitamin D über die Leber und Niere ist schon seit Jahrzehnten bekannt und insbesondere für den Knochenstoffwechsel von Bedeutung – daher auch der Name “Knochenvitamin”. Für diesen Aspekt der Vitamin-D-Versorgung würde eine wöchentliche Verabreichung von Vitamin D vollkommen ausreichen, da das Calcidiol, das als Speicher-Vitamin D in unseren Gefäßen zirkuliert, eine Halbwertszeit von etwa 3 Wochen aufweist.
Inzwischen weiß man jedoch viel mehr über den bedeutsameren, nicht endokrinen Vitamin D-Stoffwechsel.
Der autokrine und parakrine Stoffwechsel in den Zellen und Geweben
Der andere Teil des Cholecalciferols (freies Vitamin D), der nicht in der Leber zu Calcidiol umgewandelt wird (linke Seite im Schaubild), wandert durch den Blutkreislauf direkt in die Zellen und wird dort in Calcidiol und in weiterer Folge in Calcitriol, also in das aktive Vitamin D verstoffwechselt. Dort reagiert Vitamin D mit den VD-Rezeptoren, die über verschiedene Signalübertragungswege in den Zellstoffwechsel eingreifen und dabei Einfluss auf mehr als 2000 von 23.000 Genen ausüben. Dieser Teil des Vitamin-D-Stoffwechsels wird als autokrines System bezeichnet.
Das freie Vitamin D, das nicht an ein Bindungsprotein gebunden ist, hat im Gegensatz zum gebundenen Calcidiol aus dem endokrinen Stoffwechsel nur eine Halbwertszeit von 24 Stunden.
Der entscheidende Unterschied zwischen täglicher und wöchentlicher Einnahme
Lange Zeit wurde kein Unterschied gemacht, ob die benötigte Menge des Sonnenhormons täglich, wöchentlich oder monatlich zugeführt wurde. Hauptsache die über die Zeit verabreichte Gesamtdosis stimmte. Dies hat sich seit einer Veröffentlichung der Arbeitsgruppe von Dr. Bruce Hollis, einem Team von Top-Experten in Sachen Vitamin D aus den USA, grundlegend geändert [6].
In dieser wissenschaftlichen Aufarbeitung geht es um die hohe Verfügbarkeit von Vitamin D über den autokrinen/parakrinen Weg, unmittelbar nachdem es in den Körper gelangt ist. Der Grund dafür ist, dass sich das zugeführte freie Vitamin D (Cholecalciferol) anders verhält als das zirkulierende Calcidiol nach der Leberpassage (endokriner Stoffwechsel). Letzteres ist wie bereits erwähnt fast vollständig an das Vitamin D-Bindungsprotein gebunden und seine freie Fraktion ist so gering, dass seine metabolische Wirkung eindeutig geringer ist, als die des frei verfügbaren Cholecalciferols.
Wird Vitamin D hingegen in einer üblichen Dosis von 4000-5000 I.E. oder höher pro Tag verabreicht, kann es jeweils in seiner freien Form zirkulieren, für alle Zellen zur Verfügung stehen und damit einen bedeutenden Einfluss auf alle Krankheitsprozesse bewirken. Angesichts der kurzen Halbwertszeit von Vitamin D im Blut von 24 Stunden ist eine tägliche Zufuhr daher wesentlich effektiver als eine regelmäßige Gabe von Vitamin D im Abstand von einer Woche oder gar einem Monat.
Mit anderen Worten: Ein Großteil der präventiven und therapeutischen Wirkungen von Vitamin D ist auf das freie Vitamin D zurückzuführen, dessen Konzentration sich im Blut innerhalb eines Tages halbiert. Darum ist eine tägliche Zufuhr von Vitamin D, egal ob aus natürlicher Sonnenexposition, künstlicher UV-B-Strahlung oder Nahrungsergänzungsmittel, für die Entfaltung des vollen Wirkspektrums von Vitamin D unerlässlich.
An den Tagen zwischen April und September, an denen die Sonne scheint und eine ausreichende Fläche der Haut lange genug und ohne Verwendung von Sonnenblockern in der Mittagszeit ca. zwischen 11 Uhr und 15 Uhr mit Sonne bestrahlt wird, ist keine Supplementierung mit Vitamin D notwendig. In der Regel sind 20-30 Minuten, je nach Hauttyp, ausreichend – und ein Sonnenbrand sollte unbedingt vermieden werden.
Wenn draußen die Sonne zur Mittagzeit einen neuen Hitzerekord aufstellt und Sie sich im Büro oder in Gebäuden aufhalten, oder draußen Ihre Haut mit Textilien verschleiern, findet keine Vitamin D-Produktion auf der Haut statt, denn zumindest Arme und Beine sollten der Sonne ausgesetzt sein, um ausreichend Vitamin D zu produzieren. Auch wenn Sie Sonnenschutzmittel auftragen, wird kein oder zu wenig Vitamin D auf Ihrer Haut produziert. Eine Supplementation ist unter diesen Umständen auch an Sommertagen sinnvoll.
Für nähere Informationen bezüglich der weitreichenden Einsatzgebiete und gesundheitlichen Aspekte von Vitamin D verweisen wir auf den Artikel der NährstoffAllianz und auf die Sonnenallianz. Des Weiteren sind zahlreiche gut fundierte Informationen mittels Schlagwortsuche in diversen Suchmaschinen auffindbar.
Literaturhinweise
Allgemeine Literatur
- Die NährstoffAllianz
- Die SonnenAllianz
[1] Webb, A. R., Kline, L., & Holick, M. F. (1988).Influence of Season and Latitude on the Cutaneous Synthesis of Vitamin D3: Exposure to Winter Sunlight in Boston and Edmonton Will Not Promote Vitamin D3Synthesis in Human Skin*. , [1](2), 373–378
[3] Von Domarus, C., Brown, J. D., Barvencik, F., Amling, M. & Pogoda, P. (2011). How Much Vitamin D Do We Need for Skeletal Health? Clinical Orthopaedics and Related Research, 469(11), 3127–3133. https://doi.org/10.1007/s11999-011-1880-4




 Weiter einkaufen
Weiter einkaufen